- Главная
- Здравые решения
- Диагностика и лечение запоров
- Запоры функционального происхождения у детей (взгляд через призму Римского консенсуса IV)
Запоры функционального происхождения у детей (взгляд через призму Римского консенсуса IV)

Рассмотрены подходы к классификации функциональных нарушений органов пищеварения, сопровождающихся запорами, диагностические критерии, подходы к лечению запоров функционального происхождения у детей.
С. В. Бельмер, А. И. Хавкин, Д. В. Печкуров
Функциональные нарушения моторики органов пищеварения в отличие от таковых, обусловленных структурными (органическими) изменениями со стороны того или иного органа, связаны с нарушениями его нервной и/или гуморальной регуляции. В основе развития таких заболеваний, включая и запоры функционального происхождения (ЗФП), лежит расстройство так называемой «оси мозг–кишка», дисрегуляция желудочно-кишечного тракта (ЖКТ) со стороны центральной нервной системы (ЦНС). Различные психоэмоциональные и социальные факторы, таким образом, влияют на функциональное состояние органов пищеварения, в частности, на их моторику, ускоряя или замедляя ее. С другой стороны, в этих условиях нарушается также реакция ЦНС на восходящие потоки, исходящие от ЖКТ, что приводит к неадекватному ее ответу. Выявлены также нарушения, наблюдающиеся на уровне самого ЖКТ, в т. ч. со стороны энтеральной нервной системы и рецепторного аппарата, на состояние которых влияет внутренняя среда в просвете ЖКТ, кишечная микрофлора, состояние проницаемости эпителиального барьера и многие другие факторы.
Все перечисленные аспекты объединяет так называемая биопсихосоциальная модель функциональных нарушений органов пищеварения, согласно которой симптомы развиваются из-за комбинации нескольких известных физиологических детерминант: нарушение моторики, висцеральная гиперчувствительность, изменение мукозального иммунитета и воспалительного потенциала, включающих в себя изменения в бактериальный флоре, а также изменения регулирования оси центральная нервная система — энтеральная нервная система как находящейся под влиянием психологических и социокультурных факторов [1].
В свете современных представлений о функциональных нарушениях органов пищеварения они определяются как устойчивые комплексы гастроинтестинальных симптомов, развивающиеся из-за комбинации нарушений моторики, висцеральной чувствительности и мукозального гомеостаза в определенных социально-средовых условиях и/или при наличии психологических личностных особенностей, семейной предрасположенности [1].
На протяжении последних десятилетий специалисты всех стран мира объединяют свои усилия для систематизации и углубления представлений о данной группе заболеваний с целью выработки единой классификации, общих принципов диагностики и лечения. Так, в 1990 г. был разработан первый консенсус по функциональным нарушениям органов пищеварения, получивший название Римский консенсус (Римские критерии). В 2016 г. состоялся очередной, четвертый, пересмотр данного консенсуса, пришедший на смену Римских критериев III (2006). Следует отметить, что внесенные изменения имеют в большей степени уточняющий характер, а многие принципиальные положения остались прежними. Как и в Римских критериях III, педиатрическим аспектам отведено два раздела классификации (G и H), разделяющих две возрастные группы: G. Функциональные нарушения у детей от рождения до 4 лет, H. Функциональные нарушения у детей старше 4 лет. ЗФП в рамках Римского консенсуса представлены синдромом раздраженного кишечника (СРК) и функциональными запорами (ФЗ). Также определенное отношение к данной проблеме имеют детская дисхезия и неретенционное недержание кала.
Ниже представлены соответствующие разделы классификации функциональных нарушений органов пищеварения в рамках Римских критериев III и IV, в т. ч. и касающиеся взрослых больных, сопровождающихся запорами (табл. 1).

Заболевания, обозначенные в Римских критериях, не всегда совпадают с нозологическими единицами, выделенными Международной классификацией болезней, руководствоваться которой приходится в повседневной практике для кодирования диагноза. Ниже представлены коды болезней с ЗФП по МКБ-10.
КОДЫ МКБ-10
- К 58. Синдром раздраженного кишечника (СРК)
- К 58.0. СРК с диареей
- К 58.9. СРК без диареи
- К 59.0. Запор
- К 59.1. Функциональная диарея
- К 59.2. Неврогенная возбудимость кишечника, не классифицируемая в других рубриках
- К 59.8. Другие уточненные функциональные нарушения кишечника
- К 59.9. Функциональные нарушения кишечника неуточненные
Диагностические критерии заболеваний и состояний, связанных с запорами функционального происхождения, в соответствии с Римскими критериями IV (2016) приведены в табл. 2.

СРК, как следует из приведенного консенсуса, может быть диагностирован только у детей старше 4 лет. Согласно определению, под СРК понимают функциональные нарушения моторики ЖКТ в виде запора и/или диареи, сопровождающиеся болями в животе. В предыдущей редакции консенсуса принципиальное отличие понятия ФЗ от понятия СРК заключалось в отсутствии болевого синдрома у пациента с ЗФП. Трактовка различий СРК и ФЗ сохранилась в Римских критериях IV в разделе, посвященном нарушениям кишечной моторики у взрослых пациентов. Кроме того, в последнем консенсусе указано, что боли при СРК так или иначе связаны с дефекацией. В Римских критериях III формулировка была более категоричная: «боли проходят после дефекации». Диагностические критерии СРК в Римских критериях III для взрослых и для детей были аналогичные, но изменились в последней редакции.
Боли в животе по Римским критериям IV являются не только признаком СРК, но и не противоречат диагнозу ФЗ. Это изменение обусловлено тем обстоятельством, что по данным проведенных исследований у 75% детей различных возрастов с запорами наблюдаются боли в животе [6]. Более того, в критериях 2016 г. подчеркивается, что при СРК с запорами боли не проходят с разрешением самого запора и детям, у которых после дефекации боли проходят, следует ставить диагноз ФЗ, но не СРК. Что касается ФЗ, то ведущим симптомом в этом случае является запор, а боли в животе (и вздутие живота) хотя и могут присутствовать в клинической картине, все-таки являются симптомами второго плана.
Следует обратить внимание и на временные аспекты. Диагноз СРК может быть поставлен, если боли в животе в сочетании с запором наблюдаются по крайней мере 4 дня в месяц по крайней мере в течение 2 месяцев до установления диагноза. В случае ФЗ признаки должны наблюдаться по крайней мере 1 раз в неделю как минимум в течение 1 месяца [4, 5, 7].
Также следует обратить внимание на так называемые симптомы «тревоги», которые исключают диагноз ЗФП [4, 5]:
- раннее начало запора (в возрасте < 1 мес жизни);
- выделение мекония более чем через 48 ч после рождения у доношенного новорожденного;
- семейный анамнез в отношении болезни Гиршпрунга;
- лентовидный стул;
- кровь в стуле при отсутствии анальных трещин;
- задержка развития;
- лихорадка;
- рвота желчью;
- аномалия щитовидной железы;
- выраженное вздутие живота;
- перианальная фистула;
- аномальное положение ануса;
- анальный рефлекс или кремастерный рефлекс отсутствуют;
- снижение мышечной силы нижних конечностей/тонуса/рефлексов;
- пучок волос над остистым отростком позвонка (косвенный признак spina bifida);
- впадина в области крестца (косвенный признак spina bifida);
- отклонение межъягодичной борозды;
- сильный страх во время осмотра ануса;
- рубцы в области анального отверстия.
Основная цель при лечении ЗФП — обеспечение регулярной безболезненной дефекации стулом мягкой консистенции, а также предотвращение скопления каловых масс.
Этого возможно добиться в результате проведения комплекса мероприятий: обучения родителей и ребенка, коррекции поведения, ежедневного приема слабительных препаратов и изменения режима питания. Необходимо подчеркнуть, что лечение ЗФП следует проводить дифференцированно с учетом возраста ребенка и стадии ЗФП: компенсированной, субкомпенсированной и декомпенсированной.
Первый этап лечения ЗФП — разъяснительная работа с родителями и детьми (старшего возраста), когда объясняются возможные причины и механизмы возникновения запоров. Иногда ЗФП могут быть обусловлены особенностями внутрисемейной обстановки или усугубляться ими, так что может понадобиться помощь семейного психолога.
Поведенческая терапия основывается на выработке режима посещения туалета с целью добиться регулярной дефекации. Обязательное условие эффективной дефекации — обеспечить хороший упор для ног, что может быть обеспечено наличием в туалете низкой скамейки для ребенка, на которую он может поставить ноги. Если дефекация не удалась, ребенка ни в коем случае нельзя наказывать, и, наоборот, нужно хвалить в случае удачи [8].
Коррекция питания при запорах является обязательным компонентом лечения: показана диета, включающая зерновые, фрукты и овощи [9]. Недостаточное употребление пищевых волокон в ежедневном рационе является фактором риска возникновения запора [8]. Национальной академией наук США (United States National Academy of Sciences) предложена норма потребления пищевых волокон из расчета 14 г на 1000 ккал (15 г для годовалого ребенка в сутки), комитетом по питанию Американской академии педиатрии (American Academy of Pediatrics, AAP) — 0,5 г/кг (до 35 г/сут) [10–12]. Российское общество детских гастроэнтерологов рекомендует следующий расчет нормы потребления пищевых волокон: к возрасту ребенка прибавить 5–10 г в сутки ((5–10) + n, где n — возраст в годах, т. е. 6–11 г/сут для годовалого ребенка) [13]. Из питания рекомендуется исключить продукты, задерживающие опорожнение кишечника (табл. 3). Не рекомендуется «пища-размазня», пюреобразная, «еда на ходу», «перекусы». Наоборот, показана рассыпчатая пища, мясо/птица/рыба «куском». Обязателен «объемный» завтрак — для стимуляции «гастроцекального рефлекса».
При употреблении в пищу грубой клетчатки необходимо обеспечить достаточное потребление воды. Только одновременное употребление 25 г растительной клетчатки и не менее 2 л жидкости в сутки ускоряет кишечный транзит и размягчает кал [14].

Лекарственная (поддерживающая) терапии
Безболезненный стул мягкой консистенции достигается с помощью слабительных средств. При выработке тактики лечения ФЗ крайне важна индивидуальная программа лечения с учетом преморбидного фона и сопутствующей патологии. Главной проблемой в лечении ФЗ у детей являются возрастные ограничения при применении слабительных средств. Наряду со слабительными средствами, эффективно назначение нормокинетиков (тримебутин), пре- и пробиотиков, а также у части больных спазмолитиков и желчегонных средств.
В отечественной практике из всех групп слабительных, применяемых в детской практике, предпочтение отдается препаратам, обладающим осмотическим эффектом. Основным механизмом их действия является размягчение стула за счет удержания воды, что облегчает транспортировку химуса и делает дефекацию менее затрудненной. При этом увеличивается объем стула, стимулируется моторика кишечника, нормализуется транзит. К средствам этой группы относятся препараты на основе лактулозы, лактитола, макрогола. Особенностью лактулозы и лактитола является их пребиотическое действие. В качестве дополнительных средств лечения ЗФП могут рассматриваться препараты спазмолитики растительного происхождения, обладающие влиянием на секрецию желудочного сока и перистальтику кишечника [9]. Клинический опыт лечения запоров свидетельствует о целесообразности использования в комплексной терапии запоров желчегонных средств. Общие принципы дифференцированной терапии ЗФП в зависимости от характера патологического процесса приведены в табл. 4.
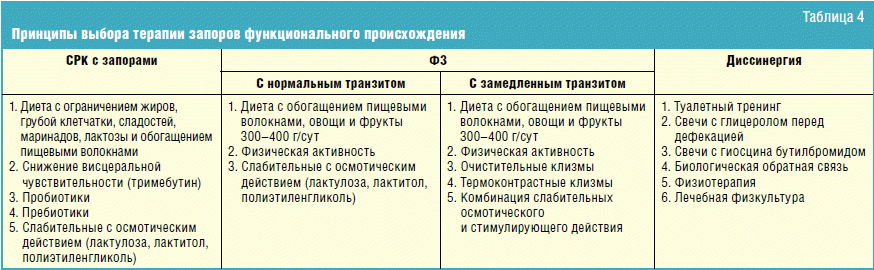
Таким образом, запоры функционального происхождения, являясь распространенной патологией детского возраста, требуют к себе внимания и нередко кропотливой дифференциальной диагностики. Своевременная диагностика функциональных нарушений органов пищеварения и их лечение необходимы для предотвращения развития осложнений и их эволюции в патологию органическую.
Литература
- Drossman D. A. The functional gastrointestinal disorders and the Rome III process // Gastroenterology. 2006; 130: 1377–1390.
- Drossman D. D., Corazziari E., Delvaux M. et al. Rome III: The Functional Gastrointestinal Disorders. 3 rd Edition. VA, USA: Degnon Associates, Inc.; 2006.
- Drossman D. A., Hasler W. L. Rome IV — Functional GI Disorders: Disorders of Gut-Brain Interaction // Gastroenterology. 2016; 150 (6): 1257–1261.
- Hyams J. S., Di Lorenzo C., Saps M., Shulman R. J., Staiano A., van Tilburg M. Childhood Functional Gastrointestinal Disorders: Child // Adolescent. Gastroenterology. 2016; 150 (6): 1469–1480.
- Benninga S., Nurko M. A., Faure C., Hyman P. E., James Roberts I. St., Schechter N. L. Childhood Functional Gastrointestinal Disorders: Neonate/Toddler // Gastroenterology. 2016; 150 (6): 1443–1455.
- Burgers R., Levin A. D., Di Lorenzo C. et al. Functional defecation disorders in children: comparing the Rome II with the Rome III criteria // J Pediatr. 2012; 161: 615–620 e1.
- Lacy B. E., Mearin F., Chang L., Chey W. D., Lembo A. J., Simren M., Spiller R. Bowel Disorders // Gastroenterology. 2016; 150 (6): 1393–1407.
- Inan M., Aydiner C., Tokuc B. Factors associated with childhood constipation // J Paediatr Child Health. 2007; 43: 700–706.
- Rasquin A., Di Lorenzo C., Forbes D. Childhood functional gastrointestinal disorders: Child/adolescent // Gastroenterology. 2006; 130: 1527–1537.
- Morais M. B., Vitolo M. R., Aguirre A. N., Fagundes-Neto U. Measurement of low dietary fiber intake as a risk factor for chronic constipation in children // J Pediatr Gastroenterol Nutr. 1999; 29: 132–135.
- Lee W. T., Ip K. S., Chan J. S., Lui N. W., Young B. W. Increased prevalence of constipation in pre-school children is attributable to under-consumption of plant foods: A community-based study // J Pediatr Child Health. 2008; 44: 170–175.
- Castillejo G., Bulló M., Anguera A., Escribano J., Salas-Salvadó J. A controlled, randomized, double-blind trial to evaluate the effect of a supplement of cocoa husk that is rich in dietary fiber on colonic transit in constipated pediatric patients // Pediatrics. 2006 Sep; 118 (3): e641–8.
- Хавкин А. И., Файзуллина Р. А., Бельмер С. В., Горелов А. В., Захарова И. Н., Звягин А. А., Корниенко Е. А., Нижевич А. А., Печкуров Д. В., Потапов А. С., Приворотский В. Ф., Рычкова С. В., Шеина О. П. Диагностика и тактика ведения детей с функциональными запорами (Рекомендации общества детских гастроэнтерологов) // Вопросы детской диетологии. 2014; 12 (4): 49–63.
- Carbohydrate and dietary fiber. In: Kleinman R. E., ed. Pediatric Nutrition Handbook, 6 th Edition, Community on Nutrition. American Academy of Pediatrics 2009; 104.
- Диетотерапия при запорах функционального происхождения
- Медикаментозная терапия при запорах функционального происхождения у детей
- Хронические запоры у детей
- Острый запор как предпосылка к развитию хронического запора
- Диагностика и дифференциальная диагностика запоров
- Особенности акта дефекации у детей
- Кишечная микрофлора и моторика толстой кишки
- Можливості в терапії хронічних закрепів: що повинен знати лікар загальної практики?
- Этиология и патогенез нарушений дефекации. Классификация запоров
- Диагностика и лечение запоров
